הבדלים בין גרסאות בדף "הפריה חוץ-גופית"
מ (מועתק מהוויקיפדיה העברית. ראו פרטי זכויות יוצרים בדף השיחה.) |
|||
| (3 גרסאות ביניים של 3 משתמשים אינן מוצגות) | |||
| שורה 1: | שורה 1: | ||
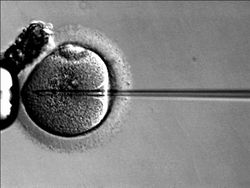
| − | [[תמונה:Icsi.JPG|שמאל|ממוזער|250px| | + | [[תמונה:Icsi.JPG|שמאל|ממוזער|250px|תא זרע מוזרק לתוך ביצית במסגרת ICSI]] |
| − | '''הפריה חוץ-גופית''' או '''הח"ג''' (בלשון הדיבור: '''הפריית מבחנה''', | + | '''הפריה חוץ-גופית''' או '''הח"ג''' (בלשון הדיבור: '''הפריית מבחנה''', באנגלית: '''In vitro fertilisation''' ובקיצור '''IVF''') היא אחד הכלים העיקריים לטיפול ב[[עקרות]] בקרב נשים כיום. בהפריה כזו מפרה ה[[זרע]] את ה[[ביצית]] מחוץ לגוף האישה (in vitro), והביצית המופרית מועברת ל[[רחם]], שם מתפתח ההיריון כהיריון רגיל לכל דבר. |
==היסטוריה== | ==היסטוריה== | ||
| − | טכניקת ההפריה | + | טכניקת ההפריה החוץ-גופית פותחה בבריטניה בידי ד"ר פטריק סְטֶפְּטוֹ וד"ר רוברט אדוארדס. "תינוקת המבחנה" הראשונה בעולם הייתה לואיז בראון, שנולדה ב-25 ביולי 1978, לידה שעוררה מחלוקת רבה בזמנו. |
| − | מאז היה גידול רב בשימוש בטכניקה, וקרוב לאחוז אחד מכלל הלידות כיום | + | מאז היה גידול רב בשימוש בטכניקה, וקרוב לאחוז אחד מכלל הלידות כיום בעולם המערבי הן כתוצאה מהפריה חוץ-גופית. |
==התוויה== | ==התוויה== | ||
| − | מטרתה המקורית של ההפריה החוץ-גופית הייתה לטיפול | + | מטרתה המקורית של ההפריה החוץ-גופית הייתה לטיפול ב[[אי-פוריות]] כתוצאה מבעיה ב[[חצוצרות]], אבל עד מהרה הסתבר שהטפול מצליח גם במקרה של בעיות אחרות. פיתוח שיטת ICSI (הזרקת זרע ציטופלזמטית) פותר בעיות רבות של עקרות גברית. |
ניתן אפוא לומר שלשם הצלחת טיפול הח"ג דרושים רחם תקין, ביציות תקינות, זרע פורה ורחם המסוגל לשמור על היריון. בשל שיקולי עלות נחשבת הפריה חוץ-גופית כמוצא אחרון, לאחר שנוסו שיטות אחרות לטיפול באי-פוריות. | ניתן אפוא לומר שלשם הצלחת טיפול הח"ג דרושים רחם תקין, ביציות תקינות, זרע פורה ורחם המסוגל לשמור על היריון. בשל שיקולי עלות נחשבת הפריה חוץ-גופית כמוצא אחרון, לאחר שנוסו שיטות אחרות לטיפול באי-פוריות. | ||
==השיטה== | ==השיטה== | ||
| − | [[תמונה: | + | [[תמונה:Oocyte granulosa cells.jpg|שמאל|ממוזער|250px|ביצית מוקפת בתאי גרנולוזה.]] |
| − | ===גירוי | + | ===גירוי השחלות=== |
| − | מחזור הטיפול מתחיל על פי רוב ביום השלישי ל[[וסת]], וכולל מתן תרופות המגרות את | + | מחזור הטיפול מתחיל על פי רוב ביום השלישי ל[[וסת|ווסת]], וכולל מתן תרופות המגרות את ה[[שחלות]] לייצר מספר רב של זקיקים. ברוב המקרים מוזרקים גונדוטרופינים מסוג FSH או נגזרותיו. במהלך מתן ההורמונים יש צורך במעקב אחרי רמת האסטרדיול ובדיקות אולטרסאונד למעקב אחרי גדילת הזקיקים. לרוב יש צורך בכעשרה ימי טיפול. בזמן זה ניתנים גם הורמונים לעיכוב ה[[ביוץ]]. |
[[תמונה:Oocyte.JPG|שמאל|ממוזער|250px|ביצית לאחר שנוקו ממנה תאי הגרנולוזה.]] | [[תמונה:Oocyte.JPG|שמאל|ממוזער|250px|ביצית לאחר שנוקו ממנה תאי הגרנולוזה.]] | ||
===שאיבת ביציות=== | ===שאיבת ביציות=== | ||
| − | כשמבשילים הזקיקים ניתן לאישה גונדוטרופין מסוג | + | כשמבשילים הזקיקים ניתן לאישה גונדוטרופין מסוג β-hCG. חומר זה עשוי לגרום לביוץ תוך 42 שעות, אבל שאיבת הביציות מתוך השחלה מתרחשת מעט קודם לכן. טכניקת השאיבה מבוססת על מחט מונחית-אולטרסאונד החודרת דרך דופן ה[[נרתיק]] ומגיעה לשחלות. מחט זו שואבת את הנוזל מתוך הזקיקים והוא מועבר למעבדה כדי לזהות את הביציות. תהליך השאיבה אורך כ-20 דקות והוא מתבצע לרוב תחת טשטוש או בהרדמה כללית. |
[[תמונה:Embryo, 8 cells.jpg|שמאל|ממוזער|250px|עובר בעל שמונה תאים (גיל שלושה ימים) לפני ההעברה לרחם.]] | [[תמונה:Embryo, 8 cells.jpg|שמאל|ממוזער|250px|עובר בעל שמונה תאים (גיל שלושה ימים) לפני ההעברה לרחם.]] | ||
===מעבדת הפריה=== | ===מעבדת הפריה=== | ||
| − | במעבדה מזהים את הביציות ומסלקים את | + | במעבדה מזהים את הביציות ומסלקים את התאים המקיפים אותן כהכנה להפריה. בינתיים מכינים את זרע הגבר להפריה, באמצעות סילוק תאים לא-פעילים ו[[נוזל הזרע]]. הביצית ותאי הזרע (ביחס של כ-1:75,000) מושמים בכלי המכיל תווך לגידול ומוכנסים לאינקובטור למשך כ-18 שעות. בשלב זה ההפריה אמורה להתרחש, ובביצית המופרה מתגלים שני גרעינים, סימן להתחלקות התא הראשונה. במקרה של ספירת זרע נמוכה מוזרק תא זרע יחיד ישירות לתוך הביצית בהליך [[ICSI]]. הביצית המופרה מועבר למצע גידול למשך כ-48 שעות, עד הגיעה לגודל של 6-8 תאים (שלב התותית). |
| − | לאורך השנים ועם הצטברות הניסיון פיתחו המעבדות שיטות לדירוג איכות | + | לאורך השנים ועם הצטברות הניסיון פיתחו המעבדות שיטות לדירוג איכות העוברים והביציות. לרוב מועברים עוברים בני 6-8 תאים לרחם שלושה ימים לאחר השאיבה. בכמה שיטות אחרות נהוג לגדל את העובר במשך יומיים נוספים, ולהעביר אותו לרחם בשלב בו הוא הופך לבלסטוציסט, במיוחד אם קיימים גם עוברים בני שלושה ימים. ייתכן כי העברת בלסטוציסטים מגדילה את שיעורי ההריון, במיוחד אם איכות העוברים נמוכה. עם זאת, מחקרים רבים לא מצאו יתרון לשיטה זו על פני שימוש בעוברים בני שלושה ימים. |
===העברת העובר לרחם=== | ===העברת העובר לרחם=== | ||
| שורה 33: | שורה 33: | ||
===לאחר ההעברה=== | ===לאחר ההעברה=== | ||
[[תמונה:Blastocyst, day 5.JPG|שמאל|ממוזער|250px|בלסטוציסט בן חמישה ימים, לפני ההעברה לרחם.]] | [[תמונה:Blastocyst, day 5.JPG|שמאל|ממוזער|250px|בלסטוציסט בן חמישה ימים, לפני ההעברה לרחם.]] | ||
| − | ישנן גישות הגורסות כי מיד אחרי ההעברה על האישה להישאר במיטה 36 שעות, ואחרים גורסים כי אין צורך כלל במנוחה במיטה לאחר ההעברה. כעבור שבועיים על האישה לבצע | + | ישנן גישות הגורסות כי מיד אחרי ההעברה על האישה להישאר במיטה 36 שעות, ואחרים גורסים כי אין צורך כלל במנוחה במיטה לאחר ההעברה. כעבור שבועיים על האישה לבצע בדיקת הריון, ועד אז עליה לקחת [[פרוגסטרון]] - הורמון המעבה את רירית הרחם כדי שתהיה במצב אופטימלי לקליטת ההריון (במקרה שהאישה שהעוברים מושתלים ברחמה אינה זו שממנה נלקחו הביציות, ניתן לה פרוגסטרון כבר בתקופה שלפני ההעברה). במקרים רבים נרשמות גם תרופות נוספות. |
==הריון== | ==הריון== | ||
| שורה 39: | שורה 39: | ||
==סיבוכים== | ==סיבוכים== | ||
| − | הסיבוך העיקרי הקשור בהח"ג הוא הריון מרובה-עוברים, הנגרם כתוצאה מהעברת כמה עוברים לרחם בבת אחת. הריון מרובה עוברים קשור קשר סטטיסטי לשיעור | + | הסיבוך העיקרי הקשור בהח"ג הוא הריון מרובה-עוברים, הנגרם כתוצאה מהעברת כמה עוברים לרחם בבת אחת. הריון מרובה עוברים קשור קשר סטטיסטי לשיעור הפלות גבוה, לידה מוקדמת, סיבוכים בהריון, צירים מוקדמים ולידת תינוקות במצוקה שעלול להיגרם להם נזק ארוך-טווח. התחלקות ספונטנית של העובר לאחר העברה לרחם היא נדירה (פחות מאחוז אחד) ומביאה ללידת תאומים זהים. מחקרים חדשים מראים על קשר בין הח"ג ללידת עוברים יחידים במשקל נמוך מן הרגיל, אם כי סיבת הקשר לא הובררה. סיבוך מוכר נוסף בעקבות גירוי השחלות הוא סינדרום גירוי-יתר של השחלות, לרוב מצב קל שאינו מסוכן, אך לעתים נדירות עלול לגרום לקשיי נשימה. |
===פגמים מולדים=== | ===פגמים מולדים=== | ||
| − | נושא זה עדיין שנוי במחלוקת. רוב המחקרים אינם מראים על קשר בין הח"ג ופגמים מולדים בילוד. כמה מחקרים מצביעים על שיעור גבוה יותר כאשר נעשה שימוש בטכניקת ICSI, ואילו מחקרים אחרים לא מצאו קשר כזה. פגמים אלה כוללים | + | נושא זה עדיין שנוי במחלוקת. רוב המחקרים אינם מראים על קשר בין הח"ג ופגמים מולדים בילוד. כמה מחקרים מצביעים על שיעור גבוה יותר כאשר נעשה שימוש בטכניקת ICSI, ואילו מחקרים אחרים לא מצאו קשר כזה. פגמים אלה כוללים פגמים גנטיים, אבנורמליות כרומוזומלית ואחרים. האנסן ואחרים סקרו באופן שיטתי את כל המחקרים (כולל ICSI) ומצאו שהסיכון לפגמים גדל ב-30%-40% בהשוואה להפריה ספונטנית [http://www.ncbi.nlm.nih.gov/entrez/query.fcgi?cmd=Retrieve&db=pubmed&dopt=Abstract&list_uids=15567881]. בין הסיבות שהוצעו לכך היו גורמים הקשורים להח"ג או ל-ICSI, סיבות הקשורות באי-הפוריות עצמה, תנאי מצע הגידול ותרופות שונות. על כל פנים, הסיבה עדיין אינה ידועה בוודאות. |
==קְרִיוֹפְּרֶזֶרְוָוצְיָה (הקפאה)== | ==קְרִיוֹפְּרֶזֶרְוָוצְיָה (הקפאה)== | ||
===הקפאת עוברים=== | ===הקפאת עוברים=== | ||
| − | אם נוצר מספר רב של עוברים המטופלים יכולים לבחור להקפיא עוברים שלא הועברו לרחם. עוברים אלו נשמרים | + | אם נוצר מספר רב של עוברים המטופלים יכולים לבחור להקפיא עוברים שלא הועברו לרחם. עוברים אלו נשמרים בחנקן נוזלי ויכולים להישמר כך זמן רב. היתרון בכך הוא שאפשר להיכנס שוב להריון מבלי לעבור מחדש את כל מחזור שאיבת הביציות. |
===הקפאת ביציות=== | ===הקפאת ביציות=== | ||
| − | הקפאת ביציות בשלות לא-מופרות היא אופציה בעיקר עבור נשים שעומדות לאבד את מאגר הביציות שלהן, בשל הכרח להסיר את השחלה או בעקבות טיפולים | + | הקפאת ביציות בשלות לא-מופרות היא אופציה בעיקר עבור נשים שעומדות לאבד את מאגר הביציות שלהן, בשל הכרח להסיר את השחלה או בעקבות טיפולים כימותרפיים<ref>Porcu E, Fabbri R, Damiano G, Fratto R, Giunchi S, Venturoli S (2004). "Oocyte cryopreservation in oncological patients". Eur J Obstet Gynecol Reprod Biol 113 Suppl 1: S14-6. PMID 15041124. |
</ref>. | </ref>. | ||
| שורה 55: | שורה 55: | ||
==בעיות אתיות== | ==בעיות אתיות== | ||
===נושאים שנויים במחלוקת=== | ===נושאים שנויים במחלוקת=== | ||
| − | מאז הופעת ההח"ג, היא עוררה מחלוקת גם בציבור וגם באקדמיה, במיוחד בתחילת דרכה. כמה מן הנושאים | + | מאז הופעת ההח"ג, היא עוררה מחלוקת גם בציבור וגם באקדמיה, במיוחד בתחילת דרכה. כמה מן הנושאים האתיים מעוררי המחלוקת: |
* עקיפת הדרך הטבעית להפריה. | * עקיפת הדרך הטבעית להפריה. | ||
* יצירת חיים במעבדה. | * יצירת חיים במעבדה. | ||
| שורה 63: | שורה 63: | ||
* הליך יקר שרבים אינם יכולים להרשות לעצמם. | * הליך יקר שרבים אינם יכולים להרשות לעצמם. | ||
* בזבוז משאבים רפואיים על טיפולים שאינם חיוניים להצלת חיים. | * בזבוז משאבים רפואיים על טיפולים שאינם חיוניים להצלת חיים. | ||
| − | * הקפאת עוברים ב" | + | * הקפאת עוברים ב"לימבו". |
* השמדת עוברים כחלק מתהליך המחקר. | * השמדת עוברים כחלק מתהליך המחקר. | ||
* אפשרות לברור מבין העוברים על פי תכונותיהם הגנטיות, או (בעתיד) להכניס בהם שינויים גנטיים. | * אפשרות לברור מבין העוברים על פי תכונותיהם הגנטיות, או (בעתיד) להכניס בהם שינויים גנטיים. | ||
| שורה 69: | שורה 69: | ||
===פגיעה בתפקידי ההורים המסורתיים=== | ===פגיעה בתפקידי ההורים המסורתיים=== | ||
| − | הפריה חוץ גופית מטשטשת את מושג ההורות הביולוגית - אישה יכולה ללדת תינוק מביציות של אישה אחרת ומזרע של גבר שאינו בעלה. עובדה זו מעלה שאלות אתיות ומשפטיות חדשות. שימוש בהח"ג מקל על רווקים, רווקות וזוגות | + | הפריה חוץ גופית מטשטשת את מושג ההורות הביולוגית - אישה יכולה ללדת תינוק מביציות של אישה אחרת ומזרע של גבר שאינו בעלה. עובדה זו מעלה שאלות אתיות ומשפטיות חדשות. שימוש בהח"ג מקל על רווקים, רווקות וזוגות חד-מיניים להקים משפחה, נושא שעדיין מעורר התנגדות או אי-נוחות בקרב רבים (ראו גם: הורות הומו לסבית). |
כמה מקרים זכו לפרסום נרחב: | כמה מקרים זכו לפרסום נרחב: | ||
| − | * ב- | + | * ב-2001 התפרסם מקרה של אישה צרפתייה שהעמידה פנים שהיא נשואה לאחיה, וכך ילדה תינוק מזרעו ומביצית שנתרמה. היו שראו בכך מעין [[גילוי עריות]]; אחרים טענו שיכול להיגרם נזק נפשי לילד כשיגדל וישמע על הדרך שבה נוצר. אחרים לא ראו בכך כל בעיה. |
| − | * בכמה מקרים של טעויות מעבדה הרו נשים וילדו תינוקות שנוצרו | + | * בכמה מקרים של טעויות מעבדה הרו נשים וילדו תינוקות שנוצרו מגמטות של אחרים, מה שגרם לבעיות משפטיות סבוכות. |
===הריון בגיל הפסקת הווסת=== | ===הריון בגיל הפסקת הווסת=== | ||
| − | בעוד | + | בעוד גיל הפסקת הווסת מהווה גבול טבעי שאחריו אי-אפשר להיכנס להריון, הח"ג מאפשרת לנשים להרות גם בשנות החמישים והשישים לחייהן. טיפול הורמונלי מכין את הרחם שלהן לקליטת הריון, ועוברים נוצרים מביציות של תורמות. נכון להיום האישה המבוגרת ביותר שילדה היא אדריאנה אלייסקו מרומניה, שילדה בהיותה בת 66. |
===שיקולי דת=== | ===שיקולי דת=== | ||
{{הפניה לערך מורחב|הפריה חוץ גופית ביהדות}} | {{הפניה לערך מורחב|הפריה חוץ גופית ביהדות}} | ||
| − | נושא ההפריה החוץ גופית מעלה סוגיות | + | נושא ההפריה החוץ גופית מעלה סוגיות הלכתיות סבוכות, ויש מחלוקת בין פוסקים שונים האם מותר להשתמש בהליך זה בכלל, ואם כן באלו מגבלות. בין השאר עולה בעיה של הוצאת זרע לבטלה, וכן שאלות בנושא זהות ההורים המדויקת (במיוחד כאשר היולדת אינה האם הביולוגית), ממזרות, והאם התהליך הוא בגדר פרייה ורבייה. |
| − | הכנסייה | + | הכנסייה הקתולית מתנגדת להפריה חוץ גופית באופן גורף, ורואה בעקרות קריאה מצד האל לאמץ ילדים. מלבד זאת, הכנסייה הקתולית רואה בעוברים בני-אדם לכל דבר, ומתנגדת להשמדתם. |
==מגבלות חוקיות== | ==מגבלות חוקיות== | ||
| − | מדינות רבות הטילו מגבלות חוקיות על הפריה חוץ גופית בתחומים שונים, ביניהם: מספר הביציות המופרות, מספר העוברים המועברים לרחם, אפשרות שימוש | + | מדינות רבות הטילו מגבלות חוקיות על הפריה חוץ גופית בתחומים שונים, ביניהם: מספר הביציות המופרות, מספר העוברים המועברים לרחם, אפשרות שימוש בתרומת ביציות או תאי זרע, ואפשרות ההקפאה. בישראל רק נשים נשואות יכולות לקבל תרומת ביצית. עוברים שנוצרו מזרע ומביצית של זוג שהתגרש אפשר להשתיל רק בהסכמת הבעל. אין להקפיא ביציות למשך יותר מעשר שנים. |
ישראל תומכת בילודה באמצעות הפריית מבחנה שכן גם בני זוג שאינם נשואים רשאים לקבל טיפול בהפריית מבחנה, ובתנאי שיחתמו על הסכם מיוחד אשר תוכנו מוכתב על ידי משרד הבריאות והכולל בעיקר הסכמות מראש מה יעשה בחומר הגינטי המשותף במקרה ואחד הצדדים משנה את דעתו ואינו מעוניין עוד להמשיך בתהליך, או נפטר. | ישראל תומכת בילודה באמצעות הפריית מבחנה שכן גם בני זוג שאינם נשואים רשאים לקבל טיפול בהפריית מבחנה, ובתנאי שיחתמו על הסכם מיוחד אשר תוכנו מוכתב על ידי משרד הבריאות והכולל בעיקר הסכמות מראש מה יעשה בחומר הגינטי המשותף במקרה ואחד הצדדים משנה את דעתו ואינו מעוניין עוד להמשיך בתהליך, או נפטר. | ||
| שורה 91: | שורה 91: | ||
* [[הפריה]] | * [[הפריה]] | ||
* [[הריון]] | * [[הריון]] | ||
| − | |||
*[[תרומת ביציות]] | *[[תרומת ביציות]] | ||
* [[פונדקאות]] | * [[פונדקאות]] | ||
| שורה 100: | שורה 99: | ||
* [http://www.hanner.co.il/Personal-Status/Ivf.htm דוגמה להסכם בין בני זוג שאינם נשואים להפריה חוץ גופית] | * [http://www.hanner.co.il/Personal-Status/Ivf.htm דוגמה להסכם בין בני זוג שאינם נשואים להפריה חוץ גופית] | ||
* [http://www.eporiut.co.il פורטל העוסק בנושאי טיפולי פוריות], בפורטל מאמרים, פורומים וכתבות בנושא טיפולי פוריות הן בהיבט הרפואי והן בהיבט החברתי והטיפולים המשלימים. | * [http://www.eporiut.co.il פורטל העוסק בנושאי טיפולי פוריות], בפורטל מאמרים, פורומים וכתבות בנושא טיפולי פוריות הן בהיבט הרפואי והן בהיבט החברתי והטיפולים המשלימים. | ||
| − | |||
==הערות שוליים== | ==הערות שוליים== | ||
<references /> | <references /> | ||
| − | |||
[[קטגוריה:רבייה]] | [[קטגוריה:רבייה]] | ||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
גרסה אחרונה מ־19:45, 6 בינואר 2018
הפריה חוץ-גופית או הח"ג (בלשון הדיבור: הפריית מבחנה, באנגלית: In vitro fertilisation ובקיצור IVF) היא אחד הכלים העיקריים לטיפול בעקרות בקרב נשים כיום. בהפריה כזו מפרה הזרע את הביצית מחוץ לגוף האישה (in vitro), והביצית המופרית מועברת לרחם, שם מתפתח ההיריון כהיריון רגיל לכל דבר.
היסטוריה
טכניקת ההפריה החוץ-גופית פותחה בבריטניה בידי ד"ר פטריק סְטֶפְּטוֹ וד"ר רוברט אדוארדס. "תינוקת המבחנה" הראשונה בעולם הייתה לואיז בראון, שנולדה ב-25 ביולי 1978, לידה שעוררה מחלוקת רבה בזמנו.
מאז היה גידול רב בשימוש בטכניקה, וקרוב לאחוז אחד מכלל הלידות כיום בעולם המערבי הן כתוצאה מהפריה חוץ-גופית.
התוויה
מטרתה המקורית של ההפריה החוץ-גופית הייתה לטיפול באי-פוריות כתוצאה מבעיה בחצוצרות, אבל עד מהרה הסתבר שהטפול מצליח גם במקרה של בעיות אחרות. פיתוח שיטת ICSI (הזרקת זרע ציטופלזמטית) פותר בעיות רבות של עקרות גברית.
ניתן אפוא לומר שלשם הצלחת טיפול הח"ג דרושים רחם תקין, ביציות תקינות, זרע פורה ורחם המסוגל לשמור על היריון. בשל שיקולי עלות נחשבת הפריה חוץ-גופית כמוצא אחרון, לאחר שנוסו שיטות אחרות לטיפול באי-פוריות.
השיטה
גירוי השחלות
מחזור הטיפול מתחיל על פי רוב ביום השלישי לווסת, וכולל מתן תרופות המגרות את השחלות לייצר מספר רב של זקיקים. ברוב המקרים מוזרקים גונדוטרופינים מסוג FSH או נגזרותיו. במהלך מתן ההורמונים יש צורך במעקב אחרי רמת האסטרדיול ובדיקות אולטרסאונד למעקב אחרי גדילת הזקיקים. לרוב יש צורך בכעשרה ימי טיפול. בזמן זה ניתנים גם הורמונים לעיכוב הביוץ.
שאיבת ביציות
כשמבשילים הזקיקים ניתן לאישה גונדוטרופין מסוג β-hCG. חומר זה עשוי לגרום לביוץ תוך 42 שעות, אבל שאיבת הביציות מתוך השחלה מתרחשת מעט קודם לכן. טכניקת השאיבה מבוססת על מחט מונחית-אולטרסאונד החודרת דרך דופן הנרתיק ומגיעה לשחלות. מחט זו שואבת את הנוזל מתוך הזקיקים והוא מועבר למעבדה כדי לזהות את הביציות. תהליך השאיבה אורך כ-20 דקות והוא מתבצע לרוב תחת טשטוש או בהרדמה כללית.
מעבדת הפריה
במעבדה מזהים את הביציות ומסלקים את התאים המקיפים אותן כהכנה להפריה. בינתיים מכינים את זרע הגבר להפריה, באמצעות סילוק תאים לא-פעילים ונוזל הזרע. הביצית ותאי הזרע (ביחס של כ-1:75,000) מושמים בכלי המכיל תווך לגידול ומוכנסים לאינקובטור למשך כ-18 שעות. בשלב זה ההפריה אמורה להתרחש, ובביצית המופרה מתגלים שני גרעינים, סימן להתחלקות התא הראשונה. במקרה של ספירת זרע נמוכה מוזרק תא זרע יחיד ישירות לתוך הביצית בהליך ICSI. הביצית המופרה מועבר למצע גידול למשך כ-48 שעות, עד הגיעה לגודל של 6-8 תאים (שלב התותית).
לאורך השנים ועם הצטברות הניסיון פיתחו המעבדות שיטות לדירוג איכות העוברים והביציות. לרוב מועברים עוברים בני 6-8 תאים לרחם שלושה ימים לאחר השאיבה. בכמה שיטות אחרות נהוג לגדל את העובר במשך יומיים נוספים, ולהעביר אותו לרחם בשלב בו הוא הופך לבלסטוציסט, במיוחד אם קיימים גם עוברים בני שלושה ימים. ייתכן כי העברת בלסטוציסטים מגדילה את שיעורי ההריון, במיוחד אם איכות העוברים נמוכה. עם זאת, מחקרים רבים לא מצאו יתרון לשיטה זו על פני שימוש בעוברים בני שלושה ימים.
העברת העובר לרחם
העובר או העוברים שאיכותם גבוהה ביותר מועברים לרחם באמצעות מזלף דק, דרך הנרתיק וצוואר הרחם. לעתים קרובות מועברים מספר עוברים, כדי להגדיל את סיכויי ההתעברות.
לאחר ההעברה
ישנן גישות הגורסות כי מיד אחרי ההעברה על האישה להישאר במיטה 36 שעות, ואחרים גורסים כי אין צורך כלל במנוחה במיטה לאחר ההעברה. כעבור שבועיים על האישה לבצע בדיקת הריון, ועד אז עליה לקחת פרוגסטרון - הורמון המעבה את רירית הרחם כדי שתהיה במצב אופטימלי לקליטת ההריון (במקרה שהאישה שהעוברים מושתלים ברחמה אינה זו שממנה נלקחו הביציות, ניתן לה פרוגסטרון כבר בתקופה שלפני ההעברה). במקרים רבים נרשמות גם תרופות נוספות.
הריון
שיעור ההצלחה הוא בין 20% ו-30% עבור כל מחזור הפריה. בין הגורמים המשפיעים על שיעור ההצלחה גיל הפציינטית, איכות הביציות ותאי הזרע, משך האי-פוריות, בריאות הרחם ורמת המומחיות הרפואית. מקובל מאוד בתוכניות הח"ג רבות להעביר לרחם מספר גדול של עוברים כדי להגדיל את סיכויי הקליטה. על כל פנים, נוהל זה מגדיל את הסיכוי להריון מרובה-עוברים, שבפני עצמו נחשב כסיבוך רפואי, ועלולות להיות לו השלכות שליליות על מהלך ההריון ובריאות הילודים. בכמה מדינות חל איסור על העברת יותר משני עוברים לרחם.
סיבוכים
הסיבוך העיקרי הקשור בהח"ג הוא הריון מרובה-עוברים, הנגרם כתוצאה מהעברת כמה עוברים לרחם בבת אחת. הריון מרובה עוברים קשור קשר סטטיסטי לשיעור הפלות גבוה, לידה מוקדמת, סיבוכים בהריון, צירים מוקדמים ולידת תינוקות במצוקה שעלול להיגרם להם נזק ארוך-טווח. התחלקות ספונטנית של העובר לאחר העברה לרחם היא נדירה (פחות מאחוז אחד) ומביאה ללידת תאומים זהים. מחקרים חדשים מראים על קשר בין הח"ג ללידת עוברים יחידים במשקל נמוך מן הרגיל, אם כי סיבת הקשר לא הובררה. סיבוך מוכר נוסף בעקבות גירוי השחלות הוא סינדרום גירוי-יתר של השחלות, לרוב מצב קל שאינו מסוכן, אך לעתים נדירות עלול לגרום לקשיי נשימה.
פגמים מולדים
נושא זה עדיין שנוי במחלוקת. רוב המחקרים אינם מראים על קשר בין הח"ג ופגמים מולדים בילוד. כמה מחקרים מצביעים על שיעור גבוה יותר כאשר נעשה שימוש בטכניקת ICSI, ואילו מחקרים אחרים לא מצאו קשר כזה. פגמים אלה כוללים פגמים גנטיים, אבנורמליות כרומוזומלית ואחרים. האנסן ואחרים סקרו באופן שיטתי את כל המחקרים (כולל ICSI) ומצאו שהסיכון לפגמים גדל ב-30%-40% בהשוואה להפריה ספונטנית [1]. בין הסיבות שהוצעו לכך היו גורמים הקשורים להח"ג או ל-ICSI, סיבות הקשורות באי-הפוריות עצמה, תנאי מצע הגידול ותרופות שונות. על כל פנים, הסיבה עדיין אינה ידועה בוודאות.
קְרִיוֹפְּרֶזֶרְוָוצְיָה (הקפאה)
הקפאת עוברים
אם נוצר מספר רב של עוברים המטופלים יכולים לבחור להקפיא עוברים שלא הועברו לרחם. עוברים אלו נשמרים בחנקן נוזלי ויכולים להישמר כך זמן רב. היתרון בכך הוא שאפשר להיכנס שוב להריון מבלי לעבור מחדש את כל מחזור שאיבת הביציות.
הקפאת ביציות
הקפאת ביציות בשלות לא-מופרות היא אופציה בעיקר עבור נשים שעומדות לאבד את מאגר הביציות שלהן, בשל הכרח להסיר את השחלה או בעקבות טיפולים כימותרפיים[1].
הקפאת רקמת שחלה
הקפאת רקמת שחלה נועדה לנשים המעוניינות להאריך את תקופת הפוריות שלהן מעבר לגבולה הטבעי, או נשים לפני טיפול בסרטן, העלול לפגוע בשחלות שלהן.
בעיות אתיות
נושאים שנויים במחלוקת
מאז הופעת ההח"ג, היא עוררה מחלוקת גם בציבור וגם באקדמיה, במיוחד בתחילת דרכה. כמה מן הנושאים האתיים מעוררי המחלוקת:
- עקיפת הדרך הטבעית להפריה.
- יצירת חיים במעבדה.
- יצירת יותר עוברים מכפי הצורך.
- השמדת עוברים לא נחוצים.
- שימוש בטכנולוגיה לא-בדוקה.
- הליך יקר שרבים אינם יכולים להרשות לעצמם.
- בזבוז משאבים רפואיים על טיפולים שאינם חיוניים להצלת חיים.
- הקפאת עוברים ב"לימבו".
- השמדת עוברים כחלק מתהליך המחקר.
- אפשרות לברור מבין העוברים על פי תכונותיהם הגנטיות, או (בעתיד) להכניס בהם שינויים גנטיים.
- התייחסות לעוברים ולהריון כאל מוצר צריכה.
פגיעה בתפקידי ההורים המסורתיים
הפריה חוץ גופית מטשטשת את מושג ההורות הביולוגית - אישה יכולה ללדת תינוק מביציות של אישה אחרת ומזרע של גבר שאינו בעלה. עובדה זו מעלה שאלות אתיות ומשפטיות חדשות. שימוש בהח"ג מקל על רווקים, רווקות וזוגות חד-מיניים להקים משפחה, נושא שעדיין מעורר התנגדות או אי-נוחות בקרב רבים (ראו גם: הורות הומו לסבית).
כמה מקרים זכו לפרסום נרחב:
- ב-2001 התפרסם מקרה של אישה צרפתייה שהעמידה פנים שהיא נשואה לאחיה, וכך ילדה תינוק מזרעו ומביצית שנתרמה. היו שראו בכך מעין גילוי עריות; אחרים טענו שיכול להיגרם נזק נפשי לילד כשיגדל וישמע על הדרך שבה נוצר. אחרים לא ראו בכך כל בעיה.
- בכמה מקרים של טעויות מעבדה הרו נשים וילדו תינוקות שנוצרו מגמטות של אחרים, מה שגרם לבעיות משפטיות סבוכות.
הריון בגיל הפסקת הווסת
בעוד גיל הפסקת הווסת מהווה גבול טבעי שאחריו אי-אפשר להיכנס להריון, הח"ג מאפשרת לנשים להרות גם בשנות החמישים והשישים לחייהן. טיפול הורמונלי מכין את הרחם שלהן לקליטת הריון, ועוברים נוצרים מביציות של תורמות. נכון להיום האישה המבוגרת ביותר שילדה היא אדריאנה אלייסקו מרומניה, שילדה בהיותה בת 66.
שיקולי דת
נושא ההפריה החוץ גופית מעלה סוגיות הלכתיות סבוכות, ויש מחלוקת בין פוסקים שונים האם מותר להשתמש בהליך זה בכלל, ואם כן באלו מגבלות. בין השאר עולה בעיה של הוצאת זרע לבטלה, וכן שאלות בנושא זהות ההורים המדויקת (במיוחד כאשר היולדת אינה האם הביולוגית), ממזרות, והאם התהליך הוא בגדר פרייה ורבייה.
הכנסייה הקתולית מתנגדת להפריה חוץ גופית באופן גורף, ורואה בעקרות קריאה מצד האל לאמץ ילדים. מלבד זאת, הכנסייה הקתולית רואה בעוברים בני-אדם לכל דבר, ומתנגדת להשמדתם.
מגבלות חוקיות
מדינות רבות הטילו מגבלות חוקיות על הפריה חוץ גופית בתחומים שונים, ביניהם: מספר הביציות המופרות, מספר העוברים המועברים לרחם, אפשרות שימוש בתרומת ביציות או תאי זרע, ואפשרות ההקפאה. בישראל רק נשים נשואות יכולות לקבל תרומת ביצית. עוברים שנוצרו מזרע ומביצית של זוג שהתגרש אפשר להשתיל רק בהסכמת הבעל. אין להקפיא ביציות למשך יותר מעשר שנים. ישראל תומכת בילודה באמצעות הפריית מבחנה שכן גם בני זוג שאינם נשואים רשאים לקבל טיפול בהפריית מבחנה, ובתנאי שיחתמו על הסכם מיוחד אשר תוכנו מוכתב על ידי משרד הבריאות והכולל בעיקר הסכמות מראש מה יעשה בחומר הגינטי המשותף במקרה ואחד הצדדים משנה את דעתו ואינו מעוניין עוד להמשיך בתהליך, או נפטר.
ראו גם
קישורים חיצוניים
- הפריה חוץ גופית, מתוך אנציקלופדיה הלכתית רפואית
- הפריה חוץ גופית, מאמר באתר "דעת".
- דוגמה להסכם בין בני זוג שאינם נשואים להפריה חוץ גופית
- פורטל העוסק בנושאי טיפולי פוריות, בפורטל מאמרים, פורומים וכתבות בנושא טיפולי פוריות הן בהיבט הרפואי והן בהיבט החברתי והטיפולים המשלימים.
הערות שוליים
- ^ Porcu E, Fabbri R, Damiano G, Fratto R, Giunchi S, Venturoli S (2004). "Oocyte cryopreservation in oncological patients". Eur J Obstet Gynecol Reprod Biol 113 Suppl 1: S14-6. PMID 15041124.